Osteocondrite Dissecante no Joelho
O que é a Osteocondrite Dissecante no Joelho?
A osteocondrite dissecante é uma lesão reversível de origem desconhecida, caracterizada pela necrose focal do osso subcondral (osso logo abaixo da cartilagem articular).
O osso subcondral serve como um “chão” onde fica assentada a cartilagem articular. Ainda que a lesão óssea seja reversível e tenha a tendência de melhorar com o tempo, a perda do suporte oferecido por este “chão” faz com que o paciente fique mais vulnerável às lesões da Cartilagem Articular, podendo comprometer o prognóstico futuro do paciente.
A Osteocondrite Dissecante acomete principalmente o joelho. Entretanto, ela pode também afetar outras articulações, como o cotovelo e o tornozelo.
A doença é mais comum em adolescentes e adultos jovens do sexo masculino.
Sintomas da Ostoecondrite Dissecante
Os sintomas da Osteocondrite Dissecante dependem especialmente da estabilidade da cartilagem.
Na ausência de destacamento osteocondral, a principal queixa é a dor. Quando o fragmento osteocondral encontra-se instável, o paciente evolui com sintomas mecânicos (estalidos e bloqueio), além de edema. No momento em que ocorre o destacamento osteocondral, o paciente pode apresentar corpos livres no joelho.
Um sinal relativamente comum que pode estar presente é quando o paciente caminha com a perna rodada para fora. Isso se justifica porque, nesta posição, o contato com a área mais comum de acometimento osteocondral fica relativamente protegida do apoio, de forma que ela é mais confortável para o paciente.
Pacientes com sintomas mecânicos, derrames, estalidos ou dor com movimento geralmente apresentam lesões instáveis.
Qual o prognóstico de evolução da Osteocondrite Dissecante?
O prognóstico da osteocondrite dissecante depende especialmente da idade do paciente, da estabilidade do fragmento osteocondral e da localização da lesão.
Osteocondrite dissecante Juvenil X Adulto
Pacientes esqueleticamente imaturos têm maior probabilidade de cicatrização da lesão com tratamento não operatório.
Além disso, em pacientes esqueleticamente imaturos, uma idade mais jovem também está associada a um desfecho mais favorável (1).
Assim, a Osteocondrite Dissecante pode ser subdividida em dois grupos:
- Osteocondrite Dissecante Juvenil: acomete pacientes com a placa de crescimento aberta. Em geral, tem melhor prognóstico e tende a se resolver com o tratamento não cirúrgico;
- Osteocondrite Dissecante do Adulto: acomete pacientes com a placa de crescimento fechada. Muitos casos exigem a intervenção cirúrgica.
Classificação pela estabilidade da lesão
A Osteocondrite Dissecante pode ser classificada em quatro estágios, de acordo com a estabilidade da lesão vista pelo exame de Ressonância Magnética:
- Estágio 1: cartilagem estável
- Estágio 2: destacamento parcial da cartilagem;
- Estágio 3: destacamento completo da cartilagem, mas com o fragmento ainda no seu leito de origem;
- Estágio 4: destacamento e deslocamento do fragmento osteocondral.
Localização da lesão
De acordo com um estudo feito com mais de 500 pacientes, foram observadas as seguintes localizações para a osteocondrite dissecante (2):
- Côndilo Femoral Medial: 77%;
- Côndilo Femoral Lateral: 17%;
- Patela: 7%.
Ainda que sejam menos comuns, o prognóstico se mostrou pior nos casos com acometimento da patela.
Diagnóstico por imagem
A osteocondrite dissecante pode ser diagnostica tanto com a radiografia como com a ressonância magnética.
Entretanto, a ressonância é habitualmente solicitada para a avaliação da integridade e da estabilidade da cartilagem articular.
Os exames devem avaliar dois fatores essenciais para determinar o prognóstico e as estratégias de tratamento (3):
- Maturidade esquelética;
- Estabilidade da lesão.
A maturidade esquelética deve ser determinada primeiro, já que os critérios para instabilidade nos adultos diferem daqueles para a Osteocondrite Dissecante juvenil.
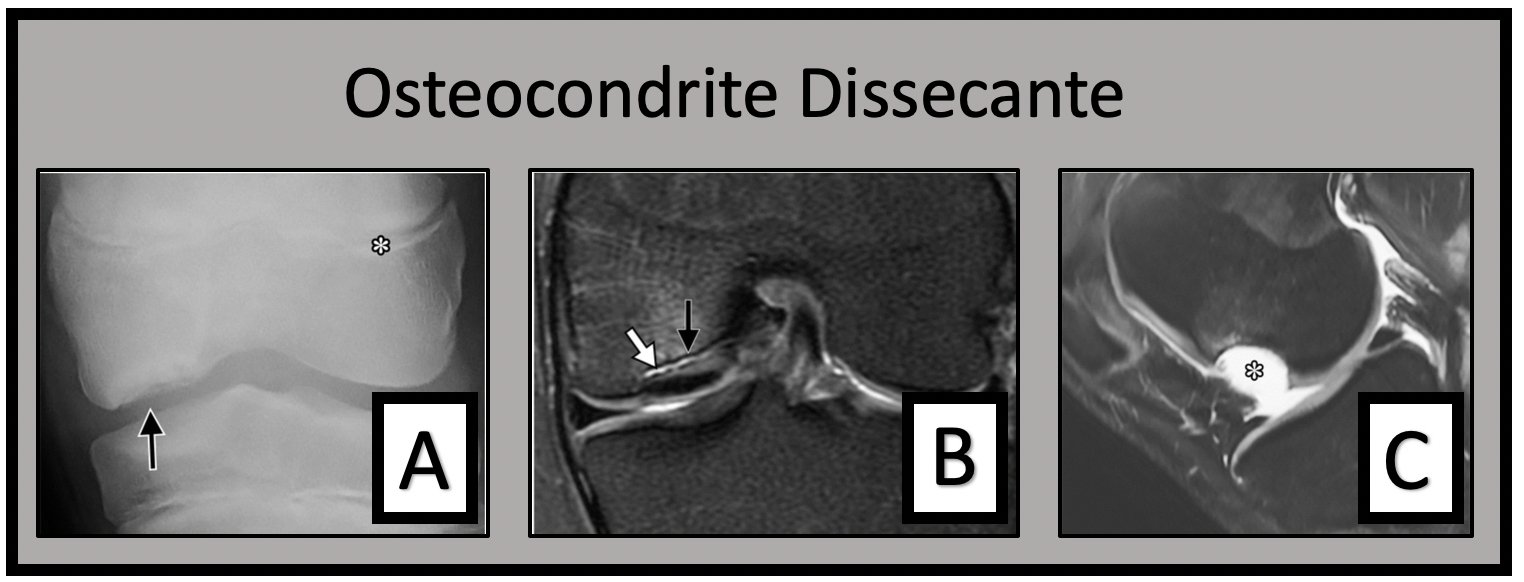
A imagem (A) mostra uma radiografia de paciente com osteocondrite dissecante. A imagem (B) mostra uma ressonância magnética de uma osteocondrite dissecante instável, mas não deslocada. A imagem (C) mostra a ressonância magnética de um fragmento de Osteocondrite Dissecante deslocado.
Tratamento
O primeiro passo na escolha do tratamento pelo Ortopedista Especialista em Joelho é estabelecer a estabilidade da lesão.
Lesões estáveis, particularmente em pacientes juvenis, têm maior propensão a cicatrizar com tratamento não cirúrgico.
Já as lesões instáveis ou deslocadas geralmente requerem tratamento cirúrgico.
Tratamento sem cirurgia
No paciente com lesão estável, o tratamento sem cirurgia deve ser tentado inicialmente por pelo menos três meses (4).
Para lesões tibiofemorais, o paciente deve ser mantido com muletas e sem apoio do peso na perna por um período de quatro semanas. Depois disso, o apoio do peso é liberado progressivamente. Entretanto, o afastamento das atividades físicas de impacto deve ser mantido por ao menos quatro semanas.
Nas lesões femoropatelares, a sustentação de peso total é permitida. Entretanto, o joelho deve ser mantido com um imobilizador em extensão do joelho nas quatro primeiras semanas.
Passadas as 12 primeiras semanas, a ressonância magnética é refeita. O tratamento é então mantido da seguinte maneira (5):
- Caso os sintomas não melhorem, é indicado a cirurgia;
- Caso a dor melhore, mas a ressonância magnética não mostrar melhora da lesão, o paciente é mantido outras 12 semanas sem realizar esportes de impacto. Se ainda não houver melhora nos exames de imagem, indica-se a cirurgia;
- Se a dor melhorar e os exames também demonstrarem melhora, o retorno gradual para atividades de impacto é permitido de forma gradativa a partir dos três meses de tratamento.
Tratamento cirúrgico
O tratamento cirúrgico geralmente é indicado quando o paciente permanece sintomático após três meses de tratamento sem cirurgia ou quando as imagens não mostram sinais de recuperação após seis meses de tratamento.
Lesão estável e sintomática
No caso de uma lesão estável, porém sintomática, é indicado realizar pequenas perfurações no osso. Estas perfurações provocam um sangramento no local da lesão, que servirá como estímulo para o reparo ósseo.
A perfuração pode ser feita através da cartilagem articular ou por via retrógrada, indo da superfície lateral do fêmur em direção à articulação, mas sem invadir a cartilagem (6).
- A perfuração retrógrada tem a vantagem de não violar a cartilagem. Por outro lado, há uma maior dificuldade técnica e o risco de não se atingir o local exato da lesão.
- A perfuração pela cartilagem tem uma maior capacidade de se atingir o local desejado e, portanto, um melhor resultado final. Além disso, o dano a cartilagem é mínimo e sem maiores consequências futuras, de forma que esta é a técnica mais comumente utilizada.
Nesta cirurgia, é sempre indicado que o cirurgião tenha a disponibilidade de pinos absorvíveis usados para a fixação da lesão.
Durante a artroscopia, caso se perceba sinais de instabilidade do fragmento, os pinos poderão ser utilizados.
Lesão instável não deslocada
A lesão instável, mas não deslocada, deve ser fixada, habitualmente por meio de pinos bioabsorvíveis. Estes pinos trazem de volta a estabilidade para a lesão, permitindo que ela cicatrize na cartilagem e osso adjacente.
Este procedimento não apenas permite a melhora da dor, mas também evita que o fragmento desloque e se transforme em um corpo livre.
Lesão instável e deslocada
Mesmo no caso de uma lesão instável e deslocada, todo o esforço deve ser feito para recolocar o fragmento de cartilagem em seu local original e fixa-lo, da mesma forma como descrito previamente.
Caso o fragmento não esteja mais viável, outras técnicas, como o transplante osteocondral, podem ser considerados. Descrevemos os diferentes procedimentos em um artigo específico sobre a Cartilagem do Joelho.
